轻松应对化疗所致血小板减少症
作者:佚名 日期:2020年05月29日 来源:互联网 浏览: 次
肿瘤化疗相关性血小板减少症(CIT)是指抗肿瘤化疗药物对骨髓巨核细胞产生抑制作用,导致外周血中血小板计数低于100×109/L。
一、容易导致CIT的药物
CIT发生与化疗药物种类、是否为联合治疗及肿瘤类型等有关。导致CIT常见的化疗方案包括含吉西他滨、铂类、蒽环类和紫杉类药物的化疗方案,发生率最高的为含吉西他滨方案(13.5%),其次为含卡铂方案(13.2%)等,多药联合方案中,GP(吉西他滨、顺铂/卡铂)、EP(依托泊苷、顺铂)、DCF(多西他赛、顺铂、5-FU)、FEC(5-FU、表柔比星、顺铂)、FOLFOX(奥沙利铂、5-FU)等方案导致CIT的风险较高。
需注意除化疗药物导致的CIT,分子靶向药物导致的血小板减少也应被关注,如阿帕替尼、伊马替尼、舒尼替尼、利妥昔单抗和西妥昔单抗等也会导致一定程度的血小板减少。
二、CIT的发生机制
CIT的发生机制主要包括血小板生成减少、血小板破坏增加以及血小板分布异常。
血小板生成减少
化疗药物可对血小板生成的各个环节产生影响,包括抑制造血干细胞和巨核系祖细胞增殖,使巨核细胞产生减少,抑制巨核细胞生成和释放血小板的功能等,最终导致血小板减少。
血小板破坏增加
化疗药物可导致血小板抗体生成,致血小板破坏增加,发生药源性的免疫性血小板减少症。如奥沙利铂可诱导并维持免疫反应,临床表现为突发的、孤立的血小板减少,多于奥沙利铂累积剂量>850mg/㎡后发生。
血小板分布异常
化疗药物导致肝窦损伤,肝窦内皮细胞受损并脱落,肝窦阻塞,进而引起门静脉高压和脾功能亢进,血小板在脾内滞留及其破坏增加,引起外周血中血小板计数下降。此类情况多表现为血小板计数持续下降,患者可合并脾大和门静脉高压等并发症。
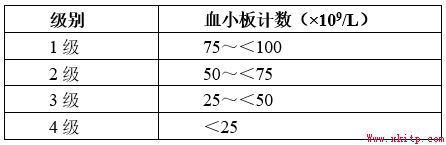
三、CIT分级与WHO出血分级
CIT分级
WHO出血分级标准

四、CIT的治疗
输注血小板
输注血小板为治疗重度血小板减少症最快、最有效的治疗方法,能够有效降低大出血的发生风险和死亡率,血小板输注指征包括:

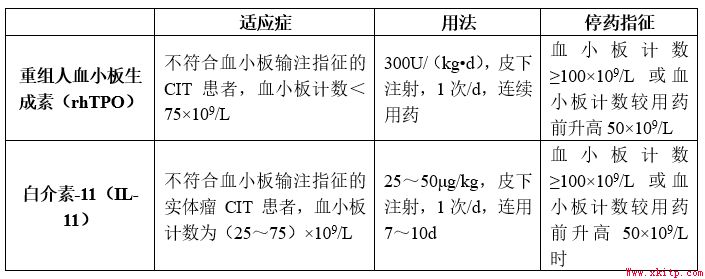
促血小板生长因子的应用
五、CIT的预防
当外周血血小板数量减少时,循环血中TPO增多,促进巨核细胞分化和血小板计数增加。通常在化疗1周后血小板计数开始下降,内源性TPO水平缓慢上升,而内源性TPO提升外周血血小板计数需要5~7d,在此之前可能出现血小板计数最低值,并可能导致出血风险和严重并发症。
在肿瘤患者接受化疗/放疗治疗2~3d内,血小板计数还没有开始下降,体内的TPO仍然维持在较低水平,此时TPO受体亲和力较强,补充外源性TPO可维持体内较高的TPO水平,有利于促进骨髓多核巨细胞功能的恢复。
CIT的一级预防(病因预防)
对于足量使用可导致血小板减少的、剂量限制性毒性的化疗药物(如大剂量阿糖胞苷),预期在第1次化疗结束后有可能出现3级及以上血小板减少的患者,在血小板减少前应用rhTPO等药物,可降低血小板计数下降程度,缩短4级血小板减少持续时间。但目前CIT一级预防的适用人群、时机及最佳给药方式尚未明确。
CIT的二级预防(临床前期预防)
针对上一个化疗周期发生过3级及以上严重血小板减少的患者,为保证后续化疗顺利进行,可在本周期化疗后预防性使用血小板生长因子,以保证化疗按时足量进行,避免化疗药物减量或延迟。
(1)适用人群
CIT的二级预防用于上一个化疗周期发生过3级及以上血小板减少患者,以及上一个化疗周期发生2级血小板减少但同时伴有以下任一项出血高风险因素的患者:①既往有出血史,如消化道溃疡出血、脑出血等,现阶段有手术切口未愈、肿瘤性溃疡等;②化疗前血小板计数<75×109/L;③接受含铂类、吉西他滨、阿糖胞苷以及蒽环类等可能导致严重骨髓抑制的药物治疗;④肿瘤细胞浸润骨髓所致的血小板减少;⑤ECOG评分≥2分;⑥既往接受过放疗,特别是长骨、扁骨(如骨盆、胸骨等)接受过放疗;⑦合并使用其他可能导致血小板减少的药物,如肝素、抗生素等。
(2)二级预防的方法
①患者既往化疗后发生3/4级血小板减少、本周期化疗结束后有血小板计数下降趋势:a.存在出血高风险因素,推荐化疗后6~24h开始预防性应用促血小板生成药物。b.无出血高风险因素,推荐在血小板计数<75×109/L时开始使用促血小板生成药物,至血小板计数≥100×109/L时停药。可使用rhTPO或rhIL-11,疗程均为连续7~10d,在下一个周期化疗开始前2d和化疗中不得应用rhIL-11。
②已知血小板最低值出现时间的患者:可在血小板计数最低值出现的前10~14d皮下注射升血小板药物,剂量及用法同上。
③对于接受吉西他滨联合铂类(GP或GC)方案且在上一个疗程后出现≥3级血小板计数下降者:可在本疗程化疗第2、4、6、9天皮下注射rhTPO,300U/(kg•d)。
六、特殊类型血小板减少症的治疗
免疫性血小板减少症
治疗上以减少血小板破坏和促进血小板生成为主,常规一线治疗方案包括糖皮质激素、静脉注射丙种球蛋白;二线治疗方案包括促血小板生成药物、利妥昔单抗、脾切除术及其他免疫抑制药物。
一般在停止化疗后血小板计数可逐渐恢复,但急性期可能需要输血。需要注意的是,确诊奥沙利铂相关性免疫性血小板减少症的患者不应继续使用奥沙利铂。
血小板分布异常引起的血小板减少症
该类化疗药物可引起肝窦损伤,导致门静脉高压和脾功能亢进。此类血小板计数恢复缓慢,通常在治疗停止后2~3年才可能恢复正常。当需要快速恢复血小板时,可以尝试脾栓塞治疗。
化疗联合放疗引起CIT
化疗联合放疗可造成血小板数量急剧减少,且血小板开始下降时间较早,下降至最低值的时间较单纯化疗有所提前,血小板计数下降程度更明显。对于化疗联合放疗引起的血小板减少应予以密切关注,并应尽早使用rhTPO或rhIL-11进行治疗,以避免严重的CIT发生。
使用具有心脏毒性化疗药物的患者
与rhIL-11相比,rhTPO的不良反应更少,且不会诱发心脏问题。因此,对于使用具有心脏毒性化疗药物的患者,特别是合并心血管基础疾病者,使用rhTPO可能具有更好的安全性。
七、药物不良反应的处理
rhIL-11的常见不良反应
轻中度不良反应无需特殊处理,重度不良反应可考虑停药并行专科对症处理,随着剂量增加、使用时间和疗程的延长,药物不良反应,尤其是心脏毒性和水肿等发生率有所增加,常见的不良反应包括:
①发热:考虑发热与rhIL-11相关者可酌情使用解热镇痛药物;②水肿:用药期间严密监测患者体质量和24h出入量,酌情予以利尿剂治疗,注意监测电解质;③心血管系统异常:如有心力衰竭、心律失常或者心悸、胸闷等不适症状,建议停药,并请相关科室会诊。④rhIL-11用药相关的罕见严重不良反应有:猝死(与rhIL-11使用之间的关系目前仍无法确定)、过敏反应(建议停药并抗过敏治疗)、毛细血管渗漏综合征(建议停药并酌情补充白蛋白和输注新鲜冷冻血浆)、急性心力衰竭(建议停药并予强心、利尿、扩血管等治疗)等。
rhTPO的常见不良反应
rhTPO在国内外的临床研究中均显示出良好的耐受性。rhTPO常见的不良反应包括:发热、寒战、全身不适、乏力、膝关节痛、头痛、头晕、血压升高等。大样本病例研究结果汇总显示rhTPO安全性良好,不良反应经治疗后可好转或治愈。
医院介绍

河北无极血康中医医院中医血液病专科,2006年8月被石家庄市市政府主管部门指定为“城镇职工基本医疗保险”定点单位。2018年底我院升级为中医二级医院,为医保定点医院…【详细】
最新资讯
- 艾曲泊帕联合环孢素治疗难治性ITP疗效和耐受性
- 胡豫教授:勇攀出凝血疾病诊治高峰
- 侯明教授-成人ITP的最新诊疗策略!
- 肿瘤治疗所致血小板减少症诊疗指南(2022)
- 血小板减少性紫癜的西医治疗、疾病详述
- [推荐]·促进血小板生成治疗血小板减少
- 新冠疫苗诱导的免疫性血栓性血小板减少症(VIT
- 免疫性血小板减少症的院内管理
- 新冠疫苗诱导的免疫性血栓性血小板减少症(VIT
- 血小板减少疾病研究进展 2022第二届中国血液学




